Рождение после срока
Время бежит быстро. Неделя сменяет неделю. Кажется, вы только начали наслаждаться беременностью, и вот, настал момент лично познакомиться с малышом. Рассмотреть глазки, волосики, потрогать пальчики, услышать первый крик.
Как же определить дату родов? На самом деле формул по расчёту срока беременности много (при регулярном менструальном цикле – от первого дня последних месячных, по заключению первого УЗИ, по дате первого шевеления плода…). Для определения предполагаемого срока родов используют формулу Негеле — от первого дня последних месячных отнимают 3 месяца и прибавляют 7 дней. Таким образом, узнав предполагаемую дату рода, и отнимая от неё недели, узнаем срок на определённую дату. Врач вычисляет среднее арифметическое значение по нескольким формулам. Так же важно понимать, что в диагноз выносится акушерский срок беременности, он всегда будет больше срока по зачатию. В 30 недель беременности наступает время декретного отпуска, беременной выдаётся больничный лист. 30-ти недельный срок – особый срок для врача. К этому времени врач неоднократно пересчитает и удостоверится в правильности своего заключения по сроку гестации (беременности). Предположительная дата родов — полные 40 недель.

Большинство малышей появляется на свет до даты предполагаемых родов. Есть малыши задумчивые, которые рождаются с опозданием до 14 дней. А есть малыши, которые совсем не торопятся знакомиться с мамой. Речь идёт о переношенной беременности – 42 и более недели.
Опасно ли это и стоит ли предпринимать какие-либо меры? Да, переношенная беременность всегда повышает риск осложнений, как для матери, так и для плода. Для женщины — это материнский травматизм (разрыв шейки матки, влагалища, промежности), дискоординация родовой деятельности, слабость родовой деятельности, гипотонические кровотечения….
Для плода опасность ничуть не меньше. В плаценте, с увеличением срока гестации, в норме появляются необратимые изменения – очаги инфарктов, кальцификаты… , которые приводят к ухудшению кровообращения. А с увеличением срока беременности эти изменения только нарастают. Формируется ситуация, когда потребность плода увеличивается, а способность плаценты покрыть потребность плода уменьшается. Соответственно плод может испытывать кислородное голодание, недостаточность в питательных веществах. При перенашивании беременности повышается риск гибели плода. У малыша уменьшаются размеры малого и большого родничков, швы между костями черепа становятся меньше, в родах уменьшается способность к конфигурации головки (способность костей головки находить друг на друга с уменьшением размеров головки плода во время родов). Это может приводить к травме головного мозга в родах.
При перенашивании беременности чаще отмечаются признаки переношенности. Это отсутствие первородной смазки, которая выполняет защитную функцию, а также усиливает скользящий эффект в родах. Отмечается сухость кожных покровов, мацерация (набухание кожных покровов), уменьшение размеров родничков, уплотнение костей черепа, удлинение ногтевых пластинок, изменение цвета околоплодных оболочек на зеленоватый.
Как избежать переношенной беременности?

Причин, которые повышают риск перенашивания беременности, много. Наследственный фактов, когда перенашивание беременности отмечается у женщин в роду. Если у женщины в анамнезе есть факт переношенной беременности, то риск того, что последующие беременности будут переношенные, повышается. Немалую роль играет нарушение в гормональной сфере женщины. Эмоциональное напряжение, страх перед родами может тормозить начало родовой деятельности.
Профилактировать перенашивание беременности нужно ещё до зачатия. Прегравидарная подготовка — комплекс обследований, которые проходит супружеская пара минимум за 3 месяца до зачатия. Это позволяет выявить, провести терапию или коррекцию ряда факторов, которые в последующем увеличивали бы риски осложнений, как стороны матери, так и со стороны плода. Например, выявить, провести лечение с последующими контрольными анализами, подтверждающие эффективность терапии, заболевания передающегося половым путём. Или пройти курс терапии у врача диетолога при наличии ожирения. Таким образом, ещё до зачатия малыша удаётся нивелировать ряд факторов, которые способствуют перенашиванию беременности.
Это важно!
Во время беременности прислушивайтесь и придерживайтесь рекомендаций врача. Если в назначении терапии вам что-то стало непонятно, не стесняйтесь, переспросите. Вовремя проведённая терапия во время беременности – это залог снижения рисков и осложнений.
Физические нагрузки благотворно влияют на нормализацию гормонального фона, стабилизацию психо-эмоционального состояния. Укрепляют мышцы спины, промежности, живота, нормализуют сон, снижают риск перенашивания беременности. В современном обществе беременная может выбрать себе физические упражнения по душе –аквааэробика для беременных, фитнес для беременных, йога для беременных…. При занятиях физической культуры важно получить разрешения от врача акушер-гинеколога ( к сожалению, есть ряд противопоказаний, при которых физ. занятия противопоказаны), а так же удостовериться, что инструктор (тренер) имеет разрешение на работу с беременными женщинами.
Не маловажную роль в своевременном развитии родового акта играет правильное, сбалансирование питание. Недополучение или переизбыток тех или иных веществ может тормозить развитие родовой деятельности.
Есть женщины, которые панически боятся родов. Страх может возникать из-за боязни болевого синдрома, неизвестности, как всё будет протекать. Так же не редко женщины опасаются за здоровье малыша. Занятия с пренатальным психологом помогут справиться с переживаниями, приобрести уверенность в себе. Это важный аспект в физиологическом течении беременности и родах. Занятия могут быть как групповые, так и индивидуальные.
Как стимулировать роды и надо ли это делать?
Некоторые женщины, доносив беременность до 40 недели беременности, категорически отказываются от дородовой госпитализации. Беременные опасаются стимуляции и считают, что малыш родится тогда, когда придёт время. Это в корне неправильный подход. Мы уже говорили, с какими рисками может столкнуться мама и малыш при перенашивании беременности (42 и более недель).
Если врач выписывает вам направление на плановую дородовую госпитализацию, необходимо понимать, что завтра, скорей всего, вас не госпитализируют, а только запишут на определённую дату. Проводить стимуляцию в день госпитализации вам никто не будет. Необходимо ещё несколько дней для дополнительных обследований и исследований. А срок всё увеличивается. Большинство женщин, за этот промежуток времени, уже успевают родить сами, не дождавшись стимуляции.

Но что делать, если срок увеличивается, а малыш не спешит с вами знакомиться? Только с вашего письменного согласия врач поможет малышу появиться на свет. Существуют несколько стимуляций родовой деятельности. Это амниотомия – вскрытие плодного пузыря (проводится на зрелую шейку матки). Как правило, процедуру проводят рано утром, когда женщина уже успела отдохнуть, набраться сил. Большинство женщин после амниотомии уходят в самопроизвольные роды. В некоторых случаях, при отсутствии эффекта от проведённой амниотомии, роды заканчиваются операцией кесарево сечения. На незрелой шейки матки, в цервикальный канал шейки матки или задний свод влагалища вводятся препараты, которые способствуют созреванию шейки матки (размягчают её, укорачивают, приводят к открытию). Все эти манипуляции выполняются исключительно врачом акушер-гинекологом. Решение о методе стимуляции принимает врач и выполняет с вашего согласия. При отсутствии эффекта от стимуляции родовой деятельности, в интересах женщины и плода проводят родоразрешение с помощью операции кесарево сечения (при согласии женщины).
Но что делать, если после приведённых доводов женщина настаивает на своём – родится тогда, когда придёт время. В этой ситуации усиливается контроль за состоянием плода (тщательный подсчёт шевеления плода, мониторинг КТГ, при необходимости допплерометрия, УЗИ…). В данной ситуации женщина рискует не только своим здоровьем, но и здоровьем своего малыша.
Это важно!
Перенашивание беременности — это ситуация, к которой необходимо относится серьёзно и обдуманно. Не опускать руки и не пускать всё на самотёк. В данной ситуации прислушайтесь к мнению врача. Примите обдуманное решение, направленное на снижение рисков, как для вас, так и для вашего малыша.
Переношенная беременность
Переношенная беременность — увеличение сроков гестации до 42 недель и более, приводящее к запоздалым родам и рождению плода с признаками перезрелости. Переношенная беременность сопровождается дегидратацеий — уменьшением количества околоплодных вод, снижением массы тела у беременной, признаками старения плаценты, уплотнением костей черепа у плода, гипоксией плода. Переношенную беременность диагностируют по данным анамнеза, результатам УЗИ, кардиотокографии, амниоскопии. Переношенная беременность требует проведения амниотомии, медикаментозной стимуляции родовой деятельности или оперативного родоразрешения.
МКБ-10
Общие сведения
Продолжительность физиологической беременности в среднем составляет 40 недель или 280 календарных дней от начала последней менструации. Это время является достаточным и оптимальным для развития зрелого плода, способного к внеутробному существованию. После 40 недель гестации о переношенной беременности судят не по календарным срокам, а по состоянию плаценты, плода и фетоплацентарного кровотока. Поэтому при удлинении сроков гестации на 10-14 дней в акушерстве и гинекологии различают пролонгированную и переношенную беременность.
Пролонгацией физиологической беременности считают увеличение сроков гестации до 290-294 дней при отсутствии признаков старения плаценты и перезрелости плода. При истинном перенашивании беременность заканчивается рождением перезрелого плода с морфофункциональными изменениями в плаценте. К признакам переношенной беременности относится уменьшение количества околоплодных вод, отсутствие первородной смазки, сморщивание и сухость кожи ребенка, появление в водах примеси мекония, вследствие чего их цвет становится сероватым или зеленоватым.
Переношенная беременность встречается примерно в 4% случаев. Опасность переношенной беременности заключается в высокой вероятности осложненных родов, оперативного родоразрешения, неблагоприятного исхода родов.
Причины переношенной беременности
Фоном для переношенной беременности могут служить многочисленные факторы, негативно отражающиеся на репродуктивной функции женщины. Переношенная беременность часто протекает у женщин с нарушением менструальной функции (ранней или поздней менархе, нерегулярными менструациями, альгодисменореей), половым инфантилизмом. Неблагополучно на течении беременности в будущем могут сказываться инфекции детского возраста — корь, скарлатина, паротит, краснуха и др., а также перенесенные во время настоящей беременности грипп или ОРВИ.
Среди причин переношенной беременности нередко отмечаются эндокринные заболевания женщины (нарушения в работе щитовидной железы, сахарный диабет и др.), заболевания ЖКТ, печени. Эти состояния могут нарушать гормональный обмен и обусловливать инертность матки, ее пониженную возбудимость. К изменениям в нервно-мышечной регуляции деятельности матки также могут приводить воспаления репродуктивных органов (аднекситы, эндометриты, цервициты), опухоли матки (миома, фиброма), дисфункция яичников, гестозы, искусственное прерывание беременности в анамнезе.
Переношенная беременность может быть обусловлена недостаточной физической активностью, длительным постельным режимом, испытанными женщиной психическими травмами и эмоциональными потрясениями. Кроме всего выше названного, перенашиванию беременности способствует медикаментозная терапия при угрозе выкидыша, предшествующие роды крупным плодом, первые роды в возрасте старше 30 лет, тазовое предлежание плода, патология предыдущей беременности. Не исключается, что переношенная беременность может быть вызвана заболеваниями плода, прежде всего, пороками развития ЦНС (гидроцефалией, анэнцефалией, микроцефалией), болезнью Дауна, поликистозом почек, патологией надпочечников и др.
Поскольку в наступлении, протекании беременности и развитии родовой деятельности задействованы сложные механизмы с участием центральной нервной системы, гормонов (эстрогенов, гестагенов, глюкокортикоидов, ХГЧ, ацетилхолина, катехоламинов, серотонина, гистамина), энзимов, электролитов, микроэлементов и витаминов, фактически любой сбой в системе нейроэндокринной регуляции может послужить толчком к переношенной беременности.
Симптомы переношенной беременности
О переношенной беременности, свидетельствует, прежде всего, не превышение хронологических сроков гестации, а изменения со стороны плаценты и плода. При переношенной беременности после 290 дней гестации у женщины происходит уменьшение объемов живота на 5-10 см, а массы тела на 1 килограмм и более, что обусловлено уменьшением околоплодных вод. На этом фоне у беременной снижается тургор кожи, отмечается увеличенная плотность матки и незрелость шейки. Может появиться выделение из сосков молока вместо молозива.
Проведение влагалищного исследования у пациентки с переношенной беременностью выявляет повышенную плотность костей черепа у плода, узость родничков и костных швов. При аускультации живота выслушиваются приглушенные тоны сердца плода с неправильной частотой и ритмом, свидетельствующие о гипоксии плода. Объективное подтверждение диагноза переношенной беременности может быть получено с помощью инструментальных исследований.
Диагностика переношенной беременности
Диагностику переношенной беременности начинают с уточнения гестационного срока. Для этого учитывается совокупность результатов всех используемых методов: отсчет от даты последней менструации (правило Негеле), срока овуляции, оплодотворения, первого шевеления, выслушивания сердечных тонов, данных УЗИ и др.
Объективное акушерское исследование при переношенной беременности позволяет выявить уменьшение живота в окружности наряду с высоким стоянием дна матки; задержку в нарастание массы тела беременной или потерю веса. Подвижность плода при переношенной беременности снижается в результате маловодия, а сам плод перестает расти. Гинекологическое исследование позволяет определить уплотнение черепных костей плода, сужение на головке швов и родничков, неготовность шейки матки к родам.
Картина УЗ-исследования при переношенной беременности характеризуется уменьшением общего объема и полным отсутствием «передних вод», отсутствием хлопьевидных включений сыровидной смазки в амниотических водах, наличием в водах мекония. Допплерография маточно-плацентарного кровотока определяет признаки старения плаценты, которая в полной мере не обеспечивает питание и кислородное снабжение плода: петрификаты в плаценте, уменьшение ее толщины, сниженную интенсивность фетоплацентарного и маточно-плацентарного кровотока. Все эти данные указывают на перезрелость плода и испытываемую им гипоксию. Уменьшение ЧСС плода (менее 110-120 уд. в мин.) или увеличение (свыше 160 уд. в мин.) по результатам кардиотокографии подтверждают нарушения в состоянии плода.
Для диагностики переношенной беременности может применяться методика цервикальной амниоскопии – эндоскопического исследования характера околоплодных вод через неповрежденную стенку плодного пузыря. Зеленоватый цвет вод, свидетельствующий о примеси мекония, указывает на внутриутробную гипоксию плода. Амниоскопия может проводиться только в ситуациях, когда шейка матки мягкая и приоткрыта для введения прибора.
Окончательно факт переношенной беременности подтверждается после родов. Перезрелый плод характеризуется зеленоватой окраской кожных покровов, наличием мацерации кожи, уменьшением или отсутствием сыровидной смазки, гипотрофией подкожно-жировой клетчатки, уплотнением костей черепа. Осмотр последа выявляет темно-зеленую окраску пуповины и плодных оболочек, наличие участков обызвествления (петрификатов) в тканях плаценты.
Тактика ведения родов при переношенной беременности
Беременные на сроке 41 недели беременности подлежат госпитализации в отделении патологии беременных, где после дообследования решается вопрос о тактике родов. При переношенной беременности возможно развитие самопроизвольной родовой деятельности, однако при ее отсутствии прибегают к искусственному родовозбуждению.
При неготовности шейки матки в течение нескольких дней используется местное введение специальных гормональных гелей, под воздействием которых шейка размягчается, а цервикальный канал расширяется. Затем назначается терапия, стимулирующая сократительную активность матки. Естественные роды при переношенной беременности требуют непрерывного контроля сердечной деятельности плода (выслушивания сердцебиения, проведения фонокардиографии плода).
В ряде случаев (при остро развившейся внутриутробной гипоксии плода, слабости родовых сил, клинически узком тазе, тазовом предлежании плода, наличии рубца на матке и др.) прибегают к оперативному родоразрешению женщин с переношенной беременностью с применением вакуум-экстракции, наложением акушерских щипцов или с помощью кесарева сечения.
Осложнения переношенной беременности и их профилактика
Роды, сопровождающие переношенную беременность, могут осложниться затяжным течением, преждевременным излитием вод, развитием дискоординированной родовой деятельностью, гипо- и атоническими кровотечениями, инфекционными осложнениями (эндометритом, метротромбофлебитом, маститом). В послеродовом периоде в связи со сниженной сократительной способностью матки нередко развивается лохиометра.
Опасности переношенной беременности для ребенка заключаются в возможной гипоксии плода и асфиксии новорожденного, развитии поражений головного мозга, получении родовых травм, аспирации мекония и околоплодных вод. Состояние детей, родившихся от переношенной беременности, отягощается выраженной желтухой, гормональными кризами, инфекционными поражениями кожи, неврологическими нарушениями. Впоследствии они нередко отстают от нормального физического и психического развития.
Ведение беременности у пациенток, составляющих группу риска по перенашиванию, требует серьезного внимания со стороны акушера-гинеколога. В случае ненаступления родов в предполагаемый срок необходима госпитализация беременной в родильный дом для уточнения сроков гестации, состояния плода и решения вопроса о родоразрешении.
Перенашивание беременности — симптомы и лечение
Что такое перенашивание беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коротковой Оксаны Владимировны, гинеколога со стажем в 9 лет.
Над статьей доктора Коротковой Оксаны Владимировны работали литературный редактор Маргарита Тихонова , научный редактор Светлана Симанина и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Процесс беременности, задуманный природой, рассчитан на 287 дней. Отклонения от этих сроков возможны, но для них всегда существует веская причина. Если дата родов, рассчитанная доктором, уже прошла, а роды так и не наступили, следует предполагать перенашивание беременности.

Переношенная беременность — это беременность, длящаяся более 42 недель или более 294 дней [12] . Она встречается примерно в 4-14 % случаев [1] [5] [7] . Чаще с ней сталкиваются первородящие женщины после 30 лет [3] . Причём каждая беременность, закончившаяся запоздалыми родами, увеличивает риск переношенности при последующей беременности.
Все изменения в плаценте, которые происходят при перенашивании, приводят к длительным затяжным родам и могут стать причиной родовых травм плода (переломов ключиц, различных гематом) и других осложнений. Все они опасны для новорождённого и нарушают процесс его адаптации к внеутробной жизни.
Причины перенашивания многообразны. В большинстве случаев оно развивается при сочетании причин, факторов риска, особенностей организма беременной и самого плода. К ним относятся:
- недостаточная перестройка нервной системы женщины к родам — неправильное соотношение в работе симпатической и парасимпатической нервной системы, недостаточно сформированная родовая доминанта (особая рефлекторная система, отвечающая за своевременное наступление родов);
- эндокринные патологии — сахарный диабет, ожирение , гипотиреоз ;
- гормональный дисбаланс, в частности снижение уровня эстриола, отвечающего за готовность матки и половых путей к родам;
- осложнения беременности — маловодие или хроническая плацентарная недостаточность;
- психические травмы.
Причинами перенашивания беременности могут стать нарушения женской репродуктивной системы:
- генитальный инфантилизм (недоразвитие полового аппарата);
- аномалии развития репродуктивной системы — дисфункция яичников, нарушения менструального цикла;
- перенесённые гинекологические инфекции;
- травмы половых органов;
- искусственные или самопроизвольные аборты в анамнезе.
Причинами перенашивания со стороны плода могут быть его хромосомные аномалии (синдром Дауна, поликистоз почек) или тяжёлые пороки развития:
- анэнцефалия (отсутствие головного мозга); (увеличение объёма жидкости в головном мозге);
- микроцефалия (маленький головной мозг) [2][8] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы перенашивания беременности
К симптомам перенашивания беременности относят уплотнение матки за счёт маловодия, уменьшение размера живота, снижение веса беременной относительно последних измерений, выделения из молочных желёз. При этом шейка матки не указывает на биологическую готовность родовых путей к родоразрешению. Также выявляются признаки ухудшения состояния плода:
- по данным УЗИ — маловодие, структурные изменения в плаценте, её преждевременное созревание, нарушение кровотока в артериях пуповины или маточных артериях;
- по данным кардиотокографического исследования (КТГ) — снижение компенсаторных возможностей плода, признаки его гипоксии (нехватки кислорода).
При рождении переношенный младенец отличается характерным внешним видом. Его кожа и слизистые оболочки, а также пуповина и плацента окрашены в зелёный или жёлтый цвет. Если количество защитной сыровидной смазки снижено, то кожа и слизистые покровы плода становятся сухими. При отсутствии смазки они сморщиваются из-за контакта с околоплодными водами. Кожа стоп и ладоней новорождённого выглядит распаренной, как после бани. На руках и ногах видны длинные ногти [1] [5] [6] [11] .
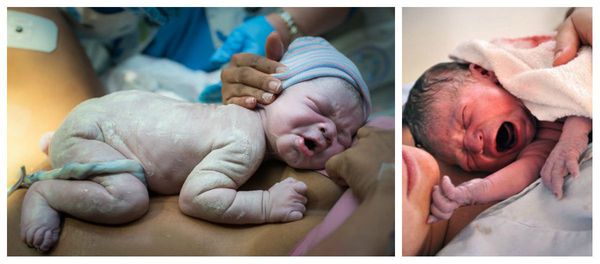
При перенашивании ребёнок, как правило, крупный, его рост и головка увеличены. Но возможен и другой вариант, когда рождается небольшой по весу малыш с уменьшенным количеством подкожно-жировой клетчатки (в связи с задержкой роста плода), но с вышеописанными признаками перезрелости. Плотность костей черепа новорождённого повышена, роднички маленькие, а швы узкие, что затрудняет процесс приспособления головки плода к родовым путям матери — как следствие, это становится причиной травм матери во время родов.
Патогенез перенашивания беременности
Основное звено патогенеза переношенной беременности — это изменения со стороны плаценты (плацентарная недостаточность). Они вызывают внутриутробный дефицит кислорода у плода. Такое отклонение приводит к выраженным изменениям и нарушению состояния ребёнка. При этом плацентарная дисфункция, дисбаланс эндокринной системы плода, наличие факторов риска перенашивания не позволяют родам начаться в срок, усугубляя уже имеющиеся нарушения.
При беременности плацентарная дисфункция проявляется нарушением кровотока в маточных артериях и/или артериях пуповины [1] [8] . При морфологическом исследовании плаценты диагностируются признаки сниженной циркуляции крови, образование мелких тромбов, склероз ворсин и сосудов и снижение количества капилляров. Также в ней могут быть обнаружены кальцинаты — локальные скопления кальция в очаге нарушенного кровотока.
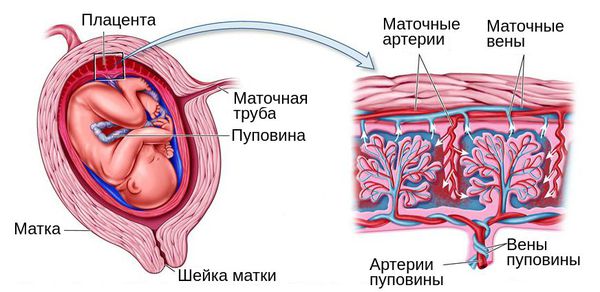
Для выживания плода при дефиците поступающего к нему кислорода организм запускает процесс централизации кровообращения. При этом в жизненно важных органах малыша, таких как мозг, сердце и печень, кровоток сохраняется, а в мышцах, кишечнике, почках и остальных органах уменьшается.
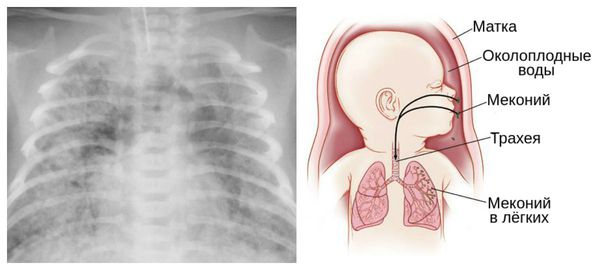
Из-за снижения кровотока в почках плода выделение мочи значительно уменьшается, развивается маловодие. Также изменяется характер околоплодных вод: они теряют прозрачность, становятся мутными, приобретают желтоватый или зеленоватый оттенок из-за примеси мекония — первых фекалий ребёнка.
За счёт изменения состава околоплодных вод нарушается выработка сурфактанта — вещества, которое не даёт альвеолам слипаться во время выдоха. Это вызывает патологию лёгочной ткани и нарушение дыхания после рождения. Также снижается защитная функция лёгких: в водах увеличивается число бактерий, что повышает риск инфицирования лёгочной ткани [1] [8] [11] .
На фоне плацентарной недостаточности пуповина становится тонкой. Из-за этого повышается риск сдавления пуповины, возникновения гипоксии или асфиксии в ходе родов. Сниженное поступление кислорода в организм малыша приводит к накоплению продуктов обмена веществ — развивается закисление внутренней среды плода (метаболический ацидоз), на фоне которого возникает кислородная недостаточность в тканях.
Тканевая гипоксия повышает проницаемость сосудистых стенок у плода, что приводит к задержке жидкости в тканях. В случае скопления жидкости в головном мозге может развиться отёк мозга. Такое состояние является неблагоприятным фактором во время родов: оно повышает чувствительность мозга к воздействию кислородной недостаточности и увеличивает риск развития осложнений при возможной родовой травме.
Следствием внутриутробной гипоксии также является нарушение сокращения миокарда у плода. Оно влияет на обмен веществ, что в итоге затрудняет адаптацию новорождённого к новым внеутробным условиям жизни.
Классификация и стадии развития перенашивания беременности
В зависимости от состояния ребёнка выделяют два типа переношенной беременности:
- Запоздалые роды плодом без признаков перезрелости (пролонгированная беременность). Характерны для женщин с дисфункцией яичников младше 30 лет. Ребёнок рождается крупным, но без признаков переношенности. Шейка матки зрелая. По данным УЗИ и КТГ нет признаков изменения плаценты и нарушений плода. Околоплодные воды прозрачные, нормальной окраски. При гистологии плаценты отсутствуют характерные изменения. Нередко такие роды являются результатом неверно определённого срока беременности.
- Запоздалые роды перезрелым плодом (истинное перенашивание). Характерны для первой беременности у женщин старше 30 лет с инфекциями, передающимися половым путём, хроническими воспалительными заболеваниями гениталий и запоздалыми родами в анамнезе. Шейка матки незрелая или недостаточно зрелая. По данным УЗИ выявляют изменения в плаценте и маловодие, по данным КТГ отмечают признаки гипоксии плода. После рождения плод имеет признаки переношенности: большой или малый вес новорождённого, сморщенная желтоватая или зеленоватая кожа с отсутствием сыровидной смазки на ней, плотные кости черепа, длинные ногти. Гистология плаценты выявляет её структурные изменения [1][7][8] .
Чем больше срок истинного перенашивания, тем выше риск осложнений и неблагоприятного исхода данной беременности. Возможны:
- травмы половых органов матери во время родов из-за большого размера плода и плотности костей его черепа;
- травмы ребёнка, гипоксическое поражение его нервной системы и проблемы с дыханием [1][6][10] .
Осложнения перенашивания беременности
Для плода большую опасность представляет асфиксия (острая гипоксия) и отслойка плаценты. Нехватка кислорода внутри утробы стимулирует плод выполнить несвоевременные дыхательных движения. Они приводят к заглатыванию вод и возможному воспалению лёгочной ткани — пневмониту. Если в водах есть примесь мекония (первородного кала), то велика вероятность мекониальной аспирации — проникновения содержимого кишечника новорождённого в его лёгкие.
В результате гипоксии и централизации кровообращения во время внутриутробного развития возможны ишемические поражения миокарда, почек и кишечника плода — развивается кислородное голодание клеток этих органов и нарушаются процессы тканевого дыхания. При длительной ишемии возможно стойкое нарушение работы органов, вплоть до их отмирания (некроз кишечника, почечная недостаточность и др.).
Центральная нервная система переношенного плода также становится очень чувствительной к недостатку кислорода и возможным травмам. Поэтому гипоксия может нарушить работу нервной системы и привести к отставанию ребёнка в физическом и нервно-психическом развитии [1] [5] [6] .
Помимо прочего возможны травмы плода во время родов. Они связаны с большим размером головки малыша, узкими родничками и плотностью костей его черепа [1] [4] [10] .
У матери часто наблюдается клиническая картина узкого таза, возникают травмы половых органов (разрывы шейки матки, влагалища или промежности), послеродовые кровотечения (как результат перерастянутой матки), септические и эмболические осложнения.
При клинически узком тазе возникает диспропорция размеров плода и таза матери. Роды через естественные родовые пути в этом случае невозможны. Как правило, проводится оперативное родоразрешение.
Возникновение септических осложнений связано с инфекцией, которая приобретает системный характер. Возможно развитие хориоамнионита (воспаления хориона и инфекции в амниотической жидкости), послеродового эндометрита , сепсиса (заражения крови) и септического шока.
Эмболические осложнения возникают при появлении в кровотоке женщины фрагментов инородных тканей (тромбов, амниотической жидкости и др.). При этом возникают чрезвычайно опасные процессы, такие как ТЭЛА , эмболия околоплодными водами и септическая эмболия с высокой вероятностью смертельного исхода.
Диагностика перенашивания беременности
Диагноз переношенной беременности устанавливают на основании данных анамнеза (истории болезни) и совокупности результатов обследования:
- выявление факторов, которые относят беременную к группе риска (дисфункции яичников, заболевания гениталий, аборты и самопроизвольные выкидыши);
- правильный подсчёт даты родов, УЗИ в первом триместре беременности ;
- ультразвуковая фетометрия (измерение плода) — отсутствие увеличения плода при осмотре в динамике, выявление синдрома задержки роста (симметричное или асимметричное уменьшение окружности головки и живота плода) [1][5] ;
- оценка объёма и структуры околоплодных вод — появление взвеси из-за наличия сыровидной смазки, пушковых волос, эпидермиса и мекония, уменьшение объёма околоплодных вод (чем меньше их объём, тем выше риск истинного перенашивания беременности);
- ультразвуковая оценка зрелости плаценты : снижение её толщины, обратное развитие плаценты с комплексом её структурных изменений (кальцинаты, кисты);
- кардиотокография (КТГ) — при гипоксии плода отмечается изменение подвижности плода (от усиления до полной неподвижности), изменение числа сердечных сокращений, снижение компенсаторных возможностей плода при физической нагрузке;
- допплерометрия в маточных артериях и артериях пуповины — регистрируется нарушение кровотока разной степени выраженности;
- оценка гемодинамики плода — скорость кровотока в средней мозговой артерии, аорте, венозном протоке и нижней полой вене плода снижена (говорит о степени централизации кровотока у плода);
- оценка зрелости шейки матки ;
- амниоскопия — осмотр нижнего полюса плодного пузыря с помощью амниоскопа (отмечается уменьшение прозрачности и изменение цвета околоплодных вод).
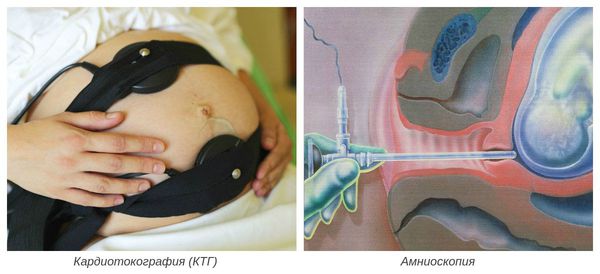
Окончательный диагноз устанавливается после рождения и осмотра ребёнка и плаценты. При патогистологическом исследовании плаценты наблюдается жировая инволюция (замещение биологически активной ткани на нефункционирующую жировую ткань), кальцинаты и жёлто-зелёное окрашивание оболочек.
Дифференциальная диагностика:
- запоздалые роды плодом без признаков перезрелости — характерна задержка наступления родов, отсутствие патологии по результатам УЗИ и КТГ, рождение ребёнка без признаков переношенности, отсутствие характерных изменений в плаценте по результатам гистологии.
- своевременное рождение ребёнка с признаками перезрелости — может быть связано с особенностями созревания плаценты и организма беременной;
- рождение крупного плода пригестационном сахарном диабете — у новорождённого нет признаков переношенности.
Лечение перенашивания беременности
Ведение беременности при перенашивании имеет свои особенности. Пристальное внимание должно уделяться беременным с факторами риска. Своевременная госпитализация в роддом необходима для обследования беременной и решения вопроса о способе ведения родов. Выбор метода зависит от многих факторов: данных анамнеза, готовности к родам, состояния и предполагаемого веса плода, сопутствующих заболеваний женщины.
Проведение оперативного родоразрешения показано при сочетании факта перенашивания с такими осложняющими факторами, как:
- возраст матери (30 лет и старше);
- очень крупный или очень маленький плод;
- отсутствие готовности к родам — незрелая шейка матки, неправильное положение плода;
- гипоксия плода;
- беременность после ЭКО;
- неудачи при предыдущих беременностях и родах в анамнезе.
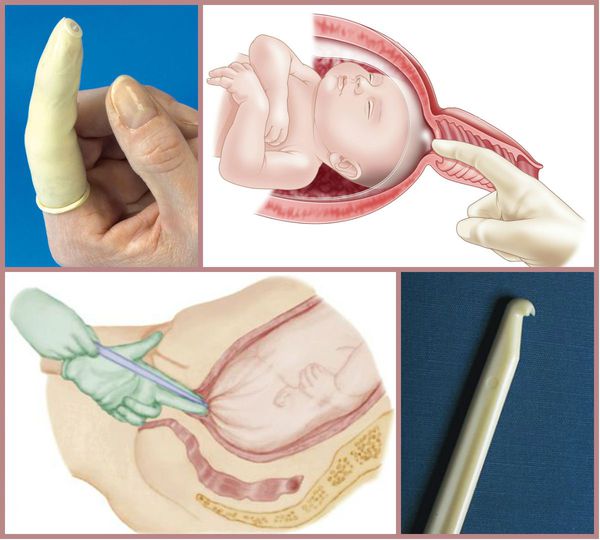
При более благоприятной ситуации, но неготовности родовых путей, необходимо дополнительно подготовить шейку матки к родам. Для этого применяют различные методы:
- отслоение нижнего полюса плодного пузыря от стенок матки;
- баллонная дилатация шейки матки с помощью катетера Фолея — позволяет механически расширить шейку матки;
- дилататоры природного (ламинарии) и синтетического происхождения — оказывают расслабляющее действие, способствуют выработке эндогенных простагландинов в шейке матки;
- возможно использование простагландина Е либо антипрогестагенов ( Мифепристона ) [1][5][6][11] .
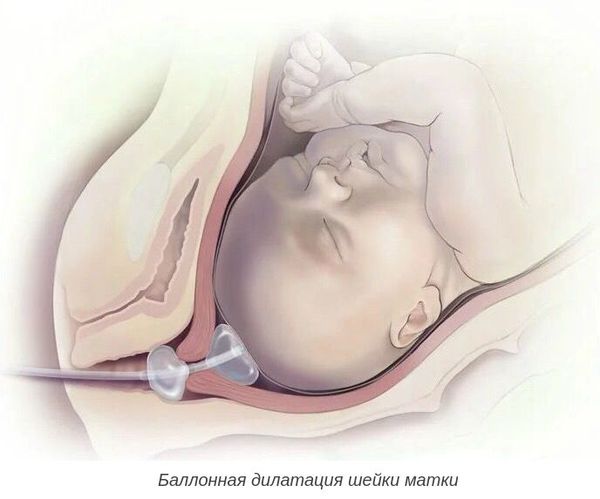
Роды при пролонгированной беременности без признаков перезрелости плода чаще всего протекают без выраженных осложнений, но требуют пристального наблюдения за их ходом.
Запоздалые роды с признакам перезрелости плода часто осложняются. Поэтому для своевременного решения вопроса о выборе способа родоразрешения важна оценка каждого периода беременности. Во время консервативных родов (через естественные родовые пути) необходимо проводить постоянный мониторинг за состоянием плода [1] [9] .
Для родовозбуждения можно использовать амниотомию — искусственный разрыв оболочек плодного пузыря. Она проводится исключительно при зрелой шейке матки и хорошем состоянии плода.
В послеродовом периоде очень важно принимать профилактические меры для предупреждения кровотечения, которое может возникнуть в связи с особенностью строения матки, задержкой частей плаценты, разрывом мягких тканей и нарушением гемостаза (свёртывающей системы крови). Для этого проводится тщательный осмотр родовых путей на выявление разрывов, учёт кровопотери, клинический и лабораторный контроль анализов крови и применение утеротоников, которые стимулируют сокращение матки.
Прогноз. Профилактика
При своевременной и адекватной оценке состояния плода, а также правильном выборе тактики родоразрешения прогноз благоприятный [13] . По наблюдениям врачей, показатели физического, неврологического и психического развития переношенных детей не отличаются от состояния детей, рождённых при неосложнённых своевременных родах. Менее благоприятный прогноз возможен при тяжёлой гипоксии плода, родовой травме и мекониальной аспирации.
Источник https://nutrilak.com/article/rozhdenie-posle-sroka-/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/prolonged-pregnancy
Источник https://probolezny.ru/perenashivanie-beremennosti/