Поздняя беременность
Помните жену Тараса Бульбы, провожавшую в Запорожскую Сечь взрослых сыновей? «Бедная старушка» — так называет Гоголь эту женщину, которой было от силы лет сорок. Нелюбимая, рано состарившаяся, подурневшая, покрывшаяся преждевременными морщинами, «она была жалка, как всякая женщина того удалого века».
Прошло пять столетий — и как изменилась наша жизнь. Теперь вряд ли кому придет в голову назвать сорокалетнюю женщину старухой. Мало кто удивится, и встретив ее на улице с коляской. И угадать, кто это — молодая бабушка или молодая мама, будет практически невозможно.
Где-то с конца 1970-х годов начался стремительный рост числа женщин, рожающих в возрасте под сорок и даже за сорок. За четверть века на 90% возросло количество рожениц среди женщин 35-39 лет, на 87% увеличилось число молодых мам, которым за 40. Термин «пожилая первородящая» сегодня применяют к роженицам старше 35 лет (еще лет 5 назад так могли называть и 28-летних). Произошел существенный сдвиг возрастной планки женщины, способной забеременеть и родить.
Какими причинами это вызвано, с какими тенденциями связано, какими проблемами чревато? Попробуем разобраться.
Беременность незапланированная
Начнем с того, что современный стандарт жизни предполагает сексуальную активность и регулярную сексуальную жизнь у женщин, которым не только «за 30», но и «за 40», и «за 50». Тем самым, естественно, сохраняется и сама возможность забеременеть.
При этом довольно большое число беременностей в зрелом возрасте оказываются неожиданными (и нежеланными) для женщин. Об этом свидетельствует хотя бы тот факт, что, по данным статистики, более 70% беременностей в позднем репродуктивном возрасте (после 35 лет) прерываются искусственными абортами.
Ведь большинство женщин к 35-40 годам уже решили вопросы планирования семьи, и их беременность — результат пренебрежения противозачаточными средствами или недейственности прежних методов контрацепции, ставших неадекватными в связи с различными — в том числе и возрастными — изменениями в организме: так, скажем, нередки случаи, когда физиологический метод контрацепции , основанный на вычислении благоприятных для зачатия дней, «дает сбой» в связи с нарушением цикла, обусловленным начавшимся климаксом.
Многие женщины справедливо считают, что с возрастом их способность к зачатию падает, и перестают уделять должное внимание контрацепции. Однако падение способности к зачатию отнюдь не равнозначно бесплодию, и риск случайной беременности у немолодой не предохраняющейся женщины зачастую оказывается выше, чем у молодой и прибегающей к контрацепции.
И хотя в настоящее время сохраняется лишь каждая десятая беременность женщин старше 40 лет, не будем забывать, что 20 лет назад число таких родов было существенно меньше, так что налицо обнадеживающая тенденция — все меньшее число женщин допускает нежелательную беременность, все больше женщин, «случайно» забеременев в зрелом возрасте, принимает решение рожать — не только сохраняя жизнь зачатому ребенку, но и в какой-то степени возвращая свою молодость.
Беременность планируемая
Однако отнюдь не всегда беременность женщины, которой далеко за 30, оказывается случайной и нежелательной. Все чаще женщины сознательно откладывают рождение детей «на потом» — до достижения карьерных успехов, решения жилищного вопроса, да просто до замужества, ведь в современном мире брачный возраст увеличился. И это не прихоть и не капризы, это объективная, хотя и тревожная, тенденция. Ведь если физической зрелости современный человек достигает гораздо раньше, чем его предки, то время социальной зрелости, когда человек готов к созданию семьи и воспитанию детей, когда он самостоятельно, не прибегая к посторонней помощи, может обеспечить семье и детям достойный уровень жизни, наступает лишь годам к тридцати. Скорее всего, именно в этом — основная причина того, что так постарели сегодняшние молодые родители.
Впрочем, достаточно велико и число женщин, для которых поздние роды оказываются не первыми. Возросший процент разводов в современном обществе приводит к тому, что множество женщин в возрасте 30-40 лет вступает в повторный брак и желает родить ребенка от нового мужа. Но и у верных супругов именно к 35-40 годам достаточно часто появляются возможности «завести второго ребенка» — у них прочные позиции на работе, стабильный доход, хорошая квартира. И — что примечательно — желание не просто родить второго ребенка, но иметь разнополых детей. Опросы показывают, что ожидания, связанные с появлением ребенка определенного пола, гораздо сильнее не у тех родителей, которые ждут первенца, а у тех, кто хочет именно братика для старшей дочери или непременно сестренку уже подросшему сыну. Это обстоятельство объясняет и тот факт, что у третьей беременности женщины больше шансов завершиться родами, если двое старших детей — однополые.
Но решившие забеременеть женщины старше 35 лет часто сталкиваются с тем, что зачатие в их возрасте сопряжено с существенными трудностями (при этом совершенно неважно, хочет ли женщина родить первенца, второго или третьего ребенка). Ведь способность женщины забеременеть начинает снижаться где-то после 30 лет, поэтому неудивительно, что чем старше женщина, тем больше времени ей потребуется, чтобы забеременеть. Это обусловлено разными причинами. С течением лет у женщин снижается число овуляций — все большее количество менструальных циклов проходит без образования яйцеклетки, и наступление беременности в такой цикл, естественно, невозможно. У многих женщин с возрастом развиваются такие заболевания, как эндометриоз (заболевание слизистой оболочки матки, связанное с гормональным дисбалансом и препятствующее имплантации эмбриона), непроходимость труб, при которой попадание яйцеклетки в полость матки становится невозможным, и т.п. Появляются и различные экстрагенитальные заболевания, препятствующие наступлению беременности. Так, если у женщины младше 30 лет шанс забеременеть в течение одного месячного цикла составляет 20%, то у женщины старше 40 — всего 5%.
Впрочем, как мы уже сказали, то, что для зачатия требуется больше времени, отнюдь не равнозначно бесплодию. И все же не следует терять времени: если беременность не наступает после 6 месяцев половой жизни без контрацепции, стоит обратиться к врачу, чтобы выявить причины, препятствующие зачатию. Большинство женщин старше 35 способно забеременеть, выносить и родить здорового ребенка, и современная медицина в силах им в этом помочь.
Беременность долгожданная
Затрагивая тему беременности в зрелом возрасте, нельзя не сказать о женщинах, для которых возможность забеременеть только с помощью медицины стала единственным шансом испытать счастье материнства. Среди обращающихся в клиники ЭКО (экстракорпорального оплодотворения) — последней надежды женщин с диагнозом «первичное бесплодие» — очень много тех, кому и за 30, и даже за 40. Шансы родить у таких женщин раза в два меньше, чем у молодых, но это хоть какие-то шансы в сравнении с диагнозом, который 20 лет назад звучал безжалостным приговором. Сегодня врачи призывают женщин не затягивать с лечением бесплодия и прибегать к помощи вспомогательных репродуктивных технологий, ведь чем моложе пациентка, тем больше шансов на успех. Но это сегодня, когда в мире живет уже больше миллиона людей, родившихся с помощью ЭКО. А сорокалетняя женщина с первичным бесплодием 20 лет назад не имела возможности прибегнуть к этой процедуре (первый ребенок «из пробирки» появился на свет лишь в 1978 году и весьма далеко от России), 10 лет назад не имела денег на произведение подобных манипуляций и лишь теперь может попытаться забеременеть. Безусловно, развитие вспомогательных репродуктивных технологий, прежде всего экстракорпорального оплодотворения, — один из факторов, обусловивших рост числа поздних беременностей и «постаревших» молодых мам.
Однако и много лет лечившаяся от бесплодия, почти отчаявшаяся женщина, и счастливая мать двух мальчиков-подростков, так ждущая девочку, и преуспевающая «бизнесвумен», наконец-то выкроившая время для произведения потомства, и женщина, уже не помышлявшая о браке, но неожиданно вышедшая замуж на излете «бальзаковского возраста», и зрелая дама, стремящаяся удержать молодого мужа — все они, забеременев, столкнутся примерно с одинаковыми проблемами. Оставим в стороне вопрос о предыстории беременности и поговорим именно о них — о медицинских особенностях протекания беременности в зрелом возрасте, о том, как женщине себя вести, чего опасаться и к чему готовиться в этом положении.
Медицинские проблемы беременности в позднем репродуктивном периоде
Предупреждаю: мы сейчас будем говорить о проблемах, осложнениях и опасностях, оставляя в стороне все несомненные прелести и преимущества, связанные с поздней беременностью. Цель этой статьи — не напугать женщину, раздумывающую, решаться или нет на такой ответственный шаг, а предупредить, с какими трудностями ей придется сталкиваться, и наметить пути их преодоления. Выделим в обсуждении этого вопроса две темы: чем опасна беременность в зрелом возрасте для матери и какие проблемы могут возникнуть у ребенка «пожилой» роженицы. Естественно, нужно помнить о том, что такое деление будет в значительной степени условным, ведь беременная женщина и плод представляют собой единый организм, и практически все проблемы будущей матери в той или иной мере отражаются на ребенке.
Риск для женщины
- Выкидыш. Если у женщин моложе 30 риск выкидыша составляет 10%, то у женщин 30-39 лет он составляет уже 17%, а у женщин 40-44 лет возрастает до 33%. Возрастающий риск невынашивания беременности связан не только с возрастными изменениями всего женского организма, но и со старением самих яйцеклеток, в результате которого намного чаще происходит зачатие плода с грубыми генетическими нарушениями.
- Плацентарные проблемы (хроническая плацентарная недостаточность, предлежание, преждевременная отслойка плаценты ).
- Обострение хронических заболеваний. Беременность может вызвать обострение практически любого из хронических заболеваний, а с возрастом вероятность наличия у женщины таких заболеваний лишь увеличивается. Безусловно, непрерывного медицинского наблюдения потребует беременность на фоне хронических заболеваний почек . Более чем внимательное медицинское ведение беременности необходимо при заболеваниях сердечно-сосудистой системы, в частности при артериальной гипертензии. Артериальная гипертензия сама по себе является достаточно распространенным осложнением беременности, а если женщина и прежде страдала этим заболеванием, беременность может ухудшить ее общее состояние, увеличивая риск гестоза или преэклампсии (состояния, характеризующегося повышением артериального давления, отечностью и наличием белка в моче). Самое тяжелое проявление гестоза — эклампсия (судороги) — может серьезно расстроить работу нервной системы вплоть до инсульта и комы с серьезным нарушением функций мозга. У женщин старше 40 лет в 3 раза чаще, чем до 30, развивается диабет беременных. Диабет беременных требует соблюдения диеты и выполнения специальных назначений (примерно 15% женщин назначаются инъекции инсулина). У женщин, больных сахарным диабетом , во время беременности увеличивается риск: преэклампсии, преждевременных родов, плацентарных осложнений, специфического поражения плода — диабетической фетопатии, мертворождения.
- Развитие осложнений беременности : гестоз (преэклампсия) — в зрелом возрасте женщины более подвержены этим осложнениям, чем в молодости; кровотечения (они могут быть вызваны гормональными нарушениями и проблемами, связанными с плацентой); артериальная гипертензия (у женщин старше 40 гипертония развивается в 2 раза чаще, чем у тех, кто моложе 30), гипертензия требует тщательного наблюдения за состоянием матери и плода во время беременности и родов.
- Многоплодная беременность (возраст 35-39 — пик близнецовых родов).
- Осложнения в течении родов (большая вероятность слабости родовой деятельности, больший риск разрывов мягких родовых путей вследствие уменьшения эластичности тканей, кровотечения, вызванные плацентарными проблемами и т.п.).
- Кесарево сечение . У первородящих 35-40 лет вероятность родоразрешения путем операции кесарева сечения составляет 40%, старше 40 лет — 47% (в то время как лишь 14% женщин моложе 30 лет рожают с помощью кесарева сечения).
Риск для ребенка
- Преждевременные роды .
- Маловесность.
- Более длительный, чем у молодых женщин, второй период родов чреват для ребенка гипоксией.
- Риск хромосомных отклонений у плода. Увы, с возрастом родителей риск рождения ребенка с какими-либо хромосомными отклонениями резко возрастает. Это связано с различными и не до конца изученными причинами, в числе которых можно отметить и старение половых клеток, и увеличивающееся с возрастом время воздействия на организм человека различных патогенных факторов и токсических веществ. (Кстати, с генными мутациями связано и увеличение процента выкидышей у немолодых женщин — развивающиеся из клеток с поврежденными хромосомами эмбрионы оказываются нежизнеспособными.)
Количество заболеваний, вызываемых хромосомными отклонениями, достаточно велико, однако наиболее известен и наибольший страх у родителей вызывает синдром Дауна — комбинация умственной отсталости и отклонений в физическом развитии, обусловленная присутствием одной лишней 21-й хромосомы. Вероятность появления ребенка с синдромом Дауна возрастает пропорционально возрасту матери (см. таблицу).
| Возраст матери | Риск синдрома Дауна у ребенка |
| 25 | 1 из 1250 |
| 30 | 1 из 952 |
| 35 | 1 из 378 |
| 40 | 1 из 106 |
| 45 | 1 из 30 |
| 49 | 1 из 11 |
Однако, как видно из той же таблицы, даже у пятидесятилетней женщины есть большой шанс (больше 90%) родить здорового ребенка, а вообще 97% женщин, прошедших пренатальные исследования, получают подтверждение того, что вероятность рождения полноценного ребенка у них такая же, как и у более молодых женщин.
Кроме того, современное развитие пренатальной диагностики дает семье возможность на достаточно раннем сроке беременности обследовать плод и выявить (а чаще — исключить) возможные отклонения . Пройти такого рода обследования было бы нелишним и молодой женщине, тем более нельзя пренебрегать медико-генетической консультацией тем, кто по возрасту вошел в «группу риска». Кстати, кое-кто из медиков именно в расцвете пренатальной диагностики видит одну из причин роста числа немолодых матерей: женщины обрели уверенность в том, что и после сорока смогут родить здорового ребенка.
Итак, о чем же свидетельствуют данные многочисленных исследований? Как ни парадоксально, они оптимистичны: они говорят о том, что подавляющее большинство женщин, решившихся на поздние роды, рожает здоровых детей !
Вам предстоит заново пережить или впервые открыть счастье материнства. Вы уже достаточно живете на свете и обладаете той мудростью, какой нет у двадцатилетних, вы уже знаете: ничто не достается даром, без трудов, жертв и усилий; у вас уже достаточно сил и терпения, чтобы преодолеть все трудности. Та любовь, те чувства, которые родятся с этим ребенком, изменят вашу жизнь. Счастье материнской любви, гордость за своего ребенка, вторая молодость — все это вам предстоит пережить в ближайшие годы, но для этого сейчас, в эти 9 месяцев, от вас потребуется внимание, собранность, неутомимость, железная воля и самодисциплина, а подчас и готовность к самопожертвованию; потребуется гораздо больше сил, чем от молоденькой девчушки, но не жалейте об этом — все окупится сторицей!
Надежда Зарецкая Клиника акушерства и гинекологии ММА им. И.М. Сеченова, акушер-гинеколог , врач высшей категории,специалист по акушерству, гинекологии и генетике, к.м.н.
Запись к специалистам по телефону единого колл-центра: +7(495)636-29-46 (м. «Щукинская» и «Улица 1905 года»). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Беременность после 40 лет
Срок жизни среднестатистического человека изменился, изменился и уровень жизненного комфорта. А вместе с тем сменились приоритеты. Благодаря развитию медицины женщина может сама выбрать приемлемое время для беременности, принять решение о рождении ребенка после того, как создаст для его жизни все условия, будет психологически готова к материнству. Но вынашивание ребенка в более позднем возрасте сопровождается определенными рисками для здоровья. Каковы особенности беременности после 40 лет и не поздно ли рожать в этом

Первая беременность после 40 лет
Первая беременность после 40 лет, в сущности, мало чем отличается от первой беременности в 20 лет: те же риски, те же особенности, тот же расход ресурсов организма матери.
Но ресурсы у женщин 20 и 40 лет будут разными.
Несмотря на то, что организм каждого человека индивидуален, есть определенный круг проблем, с которыми сталкивается при поздней беременности большинство женщин.
Основная проблема поздней беременности – это более низкая вероятность зачать ребенка. К 40-45 годам начинает истощаться фолликулярный запас яичников, а сами яичники начинают слабее реагировать на гормоны. Исследования показывают, что изменения в репродуктивной системе могут начинаться задолго до периода менопаузы, уже после 35 лет. Уменьшается снабжение кровью органов репродуктивной системы, ухудшается состояние эндометрия. Сказываются на возможности забеременеть и заболевания, которые женщина перенесла в течение жизни, и лекарства, которые она принимала. Естественно, что в двадцать лет этот список будет намного короче, чем в сорок.
Но стоит учитывать, что данные статистики показывают ситуацию в среднем, так что у многих женщин высокая фертильность сохраняется и после 40 лет. Кроме того, современная медицина позволяет решить многие перечисленные проблемы и повысить вероятность зачатия.
Вторая проблема – риск развития генетических заболеваний будущего ребенка. Чем старше женщина, тем выше вероятность рождения у нее ребенка с синдромом Дауна и другими генетическими отклонениями.
Третья проблема – это хронические и скрытые заболевания, истощение ресурсов. Беременность в любом возрасте является испытанием для организма, она забирает значительную часть энергии, предполагает физическую нагрузку, перестройку всего организма. Поэтому чем хуже состояние здоровья женщины, тем тяжелее она будет носить ребенка. Болезни костей и суставов, проблемы с кровеносной системой (к примеру, та же гипертония), гормональный дисбаланс, скрытые болезни, недолеченные воспаления – все это сильно усложнит вынашивание и роды. Но в сорок лет не все женщины могут похвастаться отличным здоровьем. Чтобы позволить себе родить здорового ребенка после 40 лет, женщине нужно последить за своим здоровьем и привести себя в хорошую форму.
Родить второго ребенка после 40 лет
Очень многие женщины приходят к решению родить после 40 лет второго ребенка. Обычно это психологически взвешенное решение, поэтому есть возможность заранее пройти анализы, вылечить заболевания, если они обнаружатся, обсудить с врачом риски и заранее начать подготовку к беременности. Считается, что при отсутствии осложнений во время первых родов, вторые также могут пройти легче. Но на самом деле все зависит от состояния организма женщины и ее генетических особенностей.
Риски поздней беременности
Риск потери ребенка – это риск любой беременности, но с возрастом количество негативных факторов возрастает. И во многом влияют на это приобретенные хронические заболевания. Диабет, гипертония, заболевания эндокринной системы, невыявленные хронические заболевания репродуктивной системы – все это может привести к выкидышу, преждевременным родам или замершей беременности.
Еще один риск, напрямую связанный с возрастом – генетические заболевания у детей. Чем больше возраст женщины, тем выше эта вероятность. Причем довольно существенный вклад в проблему генетических заболеваний вносят «неявные угрозы» – постоянное электромагнитное излучение, загрязненный воздух, курение (в том числе и пассивное), вдыхание выхлопных газов, контакт с пестицидами. Все эти факторы провоцируют избыток свободных радикалов (оксидативный стресс), которые и обладают способностью повреждать генетический материал мужчин и женщин. Но если генетический материал мужчины, заключенный в сперматозоиды, через три месяца полностью обновляется, то у женщины запас яйцеклеток закладывается еще при рождении. Но особенно опасны свободные радикалы для созревающей яйцеклетки, ведь именно она даст начало новой жизни. Именно возможность генетических заболеваний у ребенка, по мнению специалистов, – самый серьезный риск беременности после 40 лет. Поэтому беременным старше сорока лет настоятельно рекомендуют делать все необходимые скрининги, чтобы заранее узнать об аномалиях развития плода.
Нагрузка на организм женщины, которая длится 9 месяцев, тоже не пройдет без последствий. Прежде всего, это усиление нагрузки на тазобедренные суставы, гормональные сбои, изменение кровообращения, потребность в разносторонней дополнительной поддержке (в том числе и приеме витаминов и минералов).
Как родить здорового ребенка после 40
Для того, чтобы родить здорового ребенка, прежде всего, следует подготовиться к беременности. Причем не только психологически, но и привести в порядок организм. Еще до наступления беременности стоит начать принимать витаминно-минеральные комплексы с йодом и фолиевой кислотой. Дефицит этих веществ особенно сильно сказывается на первых этапах формирования плода, когда женщина еще не может знать о своей беременности. Можно выбрать для приема специализированный комплекс Прегнотон. Он предназначен для женщин со сниженной фертильностью и содержит не только набор витаминов и минералов для репродуктивной системы, но и аргинин, улучшающий кровоснабжение органов малого таза.
Чтобы увеличить шансы родить здорового ребенка после 40 лет желательно защитить яичники от свободных радикалов, которые могут повредить генетический материал созревающих яйцеклеток. Это поможет сделать комплекс антиоксидантов. Например, Синергин разработан специально для защиты репродуктивной системы, его можно принимать и при подготовке к зачатию, и во время беременности. В составе Синергина – естественные для организма антиоксиданты в эффективных дозировках.
Подготовка к беременности после 40
Для того чтобы грамотно пройти подготовку к беременности после 40 лет, следует:
- обратиться к гинекологу или репродуктологу, чтобы обозначить круг исследований, необходимых для определения состояния организма будущей мамы;
- вылечить заранее все заболевания, если они обнаружатся;
- принимать специализированные комплексы и антиоксиданты, чтобы избежать дефицита важнейших веществ и защитить генетический материал от повреждений;
- если это не идет вразрез с инструкциями врача, начать упражнения комплекса для беременных;
- нормализовать вес, чтобы снизить нагрузку на суставы и позвоночник.
Вывод: можно ли рожать после 40?
Стоит ли рожать после 40 лет? Всего сто лет назад ответ на этот вопрос был бы отрицательным. Но современная медицина сделала большой шаг вперед, максимально уменьшив риски беременности, вне зависимости от возраста будущей мамы. Во многих европейских странах уже не используется термин «позднородящая» как устаревший, так как средний возраст первой беременности 36-40 лет.
Своевременная подготовка, забота о своем здоровье, тщательное следование указаниям врача – все это может стать залогом рождения здорового и желанного ребенка.
Невынашивание беременности — симптомы и лечение
Что такое невынашивание беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 22 года.
Над статьей доктора Симаниной Светланы Викторовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Невынашивание беременности — это самопроизвольное прерывание беременности на любом сроке с момента зачатия до доношенного срока (37 недель).
Потеря беременности до 22 недель — это самопроизвольный выкидыш. Если беременность прерывается при сроке более 22 недель, это уже принято считать преждевременными родами. Потеря беременности три и более раза называется привычным невынашиванием. Если погибший плод или эмбрион какое-то время бессимптомно находится в полости матки, такую беременность называют замершей. К разряду замерших беременностей относится анэмбриония, при которой в полости матки определяется пустое плодное яйцо.
Частота невынашивания составляет от 15 до 20 % от всех диагностированных беременностей. Частота прерывания в первом триместре достигает 50 %, во втором триместре составляет около 20 %, а в третьем триместре — до 30 % [16] .
Причины заболевания
1.Генные и хромосомные аномалии эмбриона/плода:
- Частые хромосомные нарушения:
- моносомия Х (45Х) — синдром Шерешевского-Тёрнера (отсутствие у девочек одной Х-хромосомы);
- трисомия (дополнительная хромосома) (47ХХY) – синдром Клайнфельтера (дополнительная женская половая хромосома Х в мужском кариотипе ХY);
- трисомия 13 хромосомы — синдром Патау;
- трисомия 16 хромосомы — спонтанный аборт;
- трисомия 18 хромосомы — синдром Эдвардса;
- трисомия 21 хромосомы — синдром Дауна.
- Хромосомные перестройки:
- сбой мейоза в любом периоде деления (мейоз — это процесс деления материнской клетки с полным набором хромосом, при котором образуются половые клетки (гаметы) с половинным набором хромосом);
- сбой при оплодотворении — диспермия (оплодотворение двумя и более сперматозоидами) с образованием полиплоидного зародыша;
- сбой во время первых митотических делений оплодотворённой яйцеклетки (митоз — это процесс деления клеток, при котором дочерние клетки имеют полный набор хромосом);
- хромосомные транслокации у одного из партнёров: 1) Реципрокные транслокации — два фрагмента из двух разных хромосом отрываются и меняются местами. 2) Робертсоновские транслокации — одна хромосома соединяется с другой.
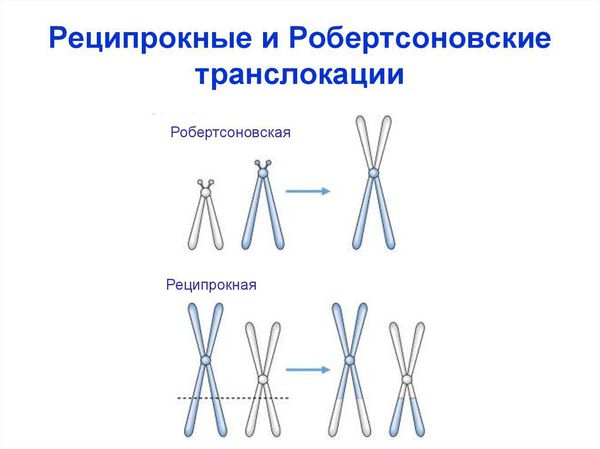
2. Поздний репродуктивный возраст (35-45 лет). С возрастом частота невынашивания беременности увеличивается.
3. Социально-демографические причины: недостаточное питание, неустроенность семейной жизни, низкий социальный статус, что запускает стрессорный механизм невынашивания. В условиях стресса возникает «симптом обкрадывания» — активируется сердечно-сосудистая и дыхательная система. Происходит перераспределение кровотока в сторону более жизненно важных органов, а репродуктивная и пищеварительная система «выключаются».
4. Токсины и профессиональные вредности: ионизирующее излучение, пестициды, вдыхание вредных газов.
5. Вредные привычки.
6. Хронические заболевания матери: сахарный диабет, заболевания щитовидной железы, ожирение.
7. Иммунологические нарушения:
- Антифосфолипидный синдром — аутоиммунный процесс, при котором происходит тромбоз сосудов плацентарной площадки за счёт эндотелиальных повреждений антителами к фосфолипидам клеточных мембран. Это приводит к возникновению макро- и микротромбов с вовлечением сосудов различного калибра и локализации. К антифосфолипидным антителам относятся: волчаночный антикоагулянт, антикардиолипины М и G и др. [12]
- Конфликт по системе АВО (то есть разные группы крови у матери и отца) или резус-фактору, гомозиготность матери и отца по генам НLA (системы тканевой совместимости). Беременность с иммунологической позиции представляет собой аллотрансплантат (трансплантат, полученный от особи того же биологического вида), имеющий на 50 % чужеродные материнскому микроорганизму антигены отцовского происхождения. При этом нормальное течение беременности обеспечивается множеством защитных факторов, связанных с особенностями иммунологических реакций материнского организма [12] .
8. Инфекции у матери во время беременности (бактериальные и вирусные любой локализации). Среди вирусных инфекций матери наиболее часто встречаются вирус гриппа, краснухи, герпес, аденовирус, вирус паротита, цитомегаловирус (ЦМВ). Вирусы в большинстве случаев проникают трансплацентарно (через плаценту) и оказывают прямое повреждающее действие на плодное яйцо. Для ЦМВ и герпеса характерен восходящий путь инфицирования.
Определённую роль в невынашивании играют некоторые болезни:
- латентно (скрыто) протекающая инфекция, такая как токсоплазмоз, листериоз и др.;
- хронические экстрагенитальные (негинекологические) заболевания: хронический тонзиллит, пиелонрефрит и др.;
- урогенитальная инфекция.
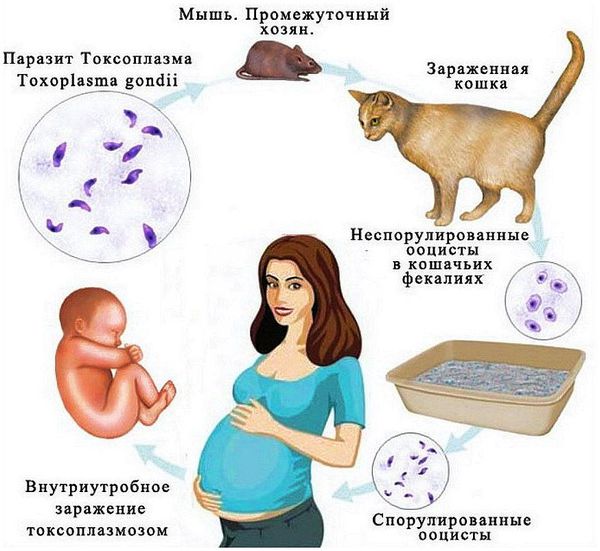
У беременных кольпиты диагностируются в 55-65 % случаев. При этом преобладают заболевания микоплазменной (25 %), хламидийной (15-20 %) или кандидозной этиологии (11-15 %) [2] . Особенностью возбудителей генитальных инфекций являются их частые ассоциации, т. е. сочетание нескольких инфекций.
Бактериальная инфекция из влагалища может распространяться и на мочевую систему, приводя к развитию бессимптомной бактериурии (наличия бактерий в моче). У женщин с невынашиванием беременности часто выявляется бессимптомная бактериурия, осложнённая преждевременными родами (15-20 %), внутриутробным инфицированием плода, фетоплацентарной недостаточностью, задержкой роста плода, увеличением показателей перинатальной заболеваемости и смертности [2] .
9. Приём лекарственных препаратов с токсическим действием, таких как итраконазол (используется для лечения грибковых заболеваний), метотрексат (противоопухолевый препарат), НПВС (обезболивающие средства: «Анальгин», «Нурофен», «Нимесулид», «Найз» и др.) — они нарушают процессы имплантации за счёт угнетения синтеза простагландинов. Токсическое действие также оказывают ретиноиды (тератогены), пароксетин и венфлаксин (антидепрессанты с сильным противотревожным действием) [13] .
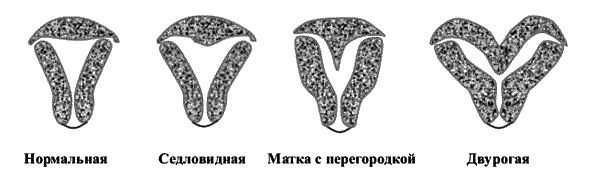
10. Нарушение строения матки.
- Врождённые аномалии матки — седловидная, двурогая матка, внутриматочная перегородка.
- Миома матки — наиболее неблагоприятно наличие субмукозного узла.
- Операции на шейке матки.
- Внутриматочные синехии — сращения после выскабливаний, осложнённых воспалительным процессом в полости матки.
11. Осложнения данной беременности:
- — осложнение второй половины беременности. Проявляется в виде повышения давления и появления белка в моче. Возникает как проявление декомпенсации организма при вынашивании беременности. В основе лежит сосудистый спазм, ишемия (нарушение кровоснабжения) тканей, тромбозы, нарушение кровообращения.
- ФПН — фетоплацентарная недостаточность — нарушение функции плаценты, возникающее под воздействием определённых факторов. По сути, недостаточность — это нарушение кровообращения в системе мать-плацента-плод.
- Многоводие.
- Пногоплодие. [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы невынашивание беременности
Заподозрить неладное можно при появлении тянущих болей внизу живота на фоне задержки менструации. Как правило, женщина знает о наличии у неё беременности, что легко подтверждается тестом на беременность с мочой, данными УЗИ. В дальнейшем эти боли усиливаются, принимают схваткообразный характер. Появляются кровянистые выделения из половых путей. Их интенсивность постепенно усиливается. Появление кровянистых выделений при беременности — показание к экстренной госпитализации!
При угрожающем аборте (риске отхождения плодного яйца от слизистой оболочки матки) беспокоят только боли различной интенсивности внизу живота и умеренные кровянистые выделения из половых путей. При угрожающем аборте пульс и давление не меняются.
При аборте в ходу, т. е. при выкидыше, длительная боль в нижних отделах живота усиливается в динамике до интенсивной, носит схваткообразный характер. Кровянистые выделения из половых путей становятся обильными. Может отмечаться учащение пульса, при обильном кровотечении — понижение артериального давления.
При неполном/полном аборте тянущая боль в нижних отделах живота может меняться по своей интенсивности: то затихать, то усиливаться, приобретая характер схваткообразной. Кровянистые выделения из половых путей при этом всегда обильные. Матка не соответствует сроку гестации (беременности) — она уменьшена, мягковатой консистенции [15] . По результатам УЗИ: полость матки расширена более чем на 15 мм. Плодного яйца в ней нет. Визуализируются остатки продукта оплодотворения в полости матки.
При замершей беременности могут исчезать объективные симптомы беременности, из половых путей появляются скудные кровянистые выделения, размеры матки не соответствуют сроку гестации [16] .
В зависимости от срока беременности, могут изливаться околоплодные воды. Их количество зависит от срока гестации [10] . Далее, при отсутствии квалифицированной помощи, эмбрион или плод изгоняется из полости матки.
Патогенез невынашивание беременности
Независимо от причины угрозы прерывания беременности, при невынашивании всегда развивается прогестероновая недостаточность — недостаток гормона прогестерона, сохраняющего беременность, либо снижение чувствительности матки к его действию.
Нарушается кровоток в матке, особенно в области прикрепления плодного яйца, с развитием тромбозов сосудов плаценты.
В случае инфекционной причины невынашивания ко всему вышеперечисленному добавляется повреждающее действие медиаторов воспаления.
В таких условиях плодное яйцо не может прикрепиться к матке, происходит нарушение его развития. Оно либо погибает, либо изгоняется из матки [12] .
Классификация и стадии развития невынашивание беременности
Классификация по МКБ-10 (Международной классификации болезней 10 пересмотра):
- О03 — Самопроизвольный аборт — самопроизвольное патологическое прерывание беременности.
- О02.1 — Несостоявшийся выкидыш — состояние, при котором происходит внутриматочная гибель плода без изгнания плодного яйца из матки.
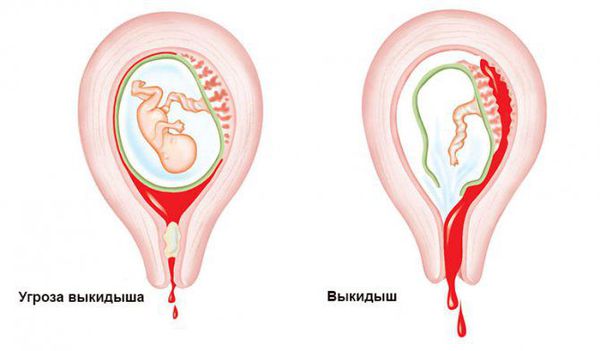
- О20.0 — Угрожающий аборт — это угроза прерывания беременности, проявляющаяся повышенным тонусом матки и/или кровянистыми выделениями из матки до 22 недель беременности.
- N 96 — Привычный выкидыш — потеря беременности три раза и более.
- О60 — Преждевременные роды — роды, наступившие при сроке от 22 до 37 полных недель и при массе плода более 500 г [11] .
По стадиям заболевания различают:
- Угрожающий аборт — отмечаются ощущения тяжести или незначительные тянущие боли в нижних отделах живота и в области крестца. Кровянистые выделения, как правило, отсутствуют. Матка увеличена соответственно сроку задержки менструации, изменения со стороны влагалищной части шейки матки отсутствуют.
- Начавшийся самопроизвольный выкидыш — выраженность болевого симптома увеличивается, появляются кровянистые выделения из половых путей. Размеры матки соответствуют сроку беременности. Шейка матки сохранена, канал её закрыт или слегка приоткрыт.
- Аборт в ходу — появление схваткообразных болей, усиление кровянистых выделений. Шейка матки укорочена, цервикальный канал раскрыт. Аборт в ходу может завершиться неполным абортом, когда плодное яйцо частично изгоняется из полости. А в матке задерживаются плодные оболочки, хориальная ткань, плацента.
- Несостоявшийся самопроизвольный выкидыш (замершая беременность) — после гибели плодного яйца сократительная активность матки отсутствует, погибшее плодное яйцо не изгоняется из матки, а подвергается вторичным изменениям (аутолиз, мумификация, резорбция околоплодных вод).
- При истмико-цервикальной недостаточности (неспособности мускулатуры шейки матки удержать плод и его оболочки) прерывание беременности чаще всего начинается с преждевременного излития околоплодных вод (вследствие инфицирования и нарушения целостности плодных оболочек). Выкидыш происходит достаточно быстро и малоболезненно.
- Преждевременные роды — начинаются с повышения тонуса миометрия, тупых болей внизу живота, которые потом перерастают в схваткообразные. Прогрессирует сглаживание шейки матки и раскрытие маточного зева [11] .
Заболевание не всегда проходит все стадии. Оно может остановиться на одной из них при своевременно начатом лечении или когда фактор, спровоцировавший угрозу, не столь сильный.
Осложнения невынашивание беременности
Невынашивание беременности — достаточно тяжёлая многофакторная патология. Поэтому непросто предсказать исход последующих беременностей. Прежде всего среди осложнений можно отметить выраженный депрессивный синдром у женщины, потерявшей желанную беременность. Особенно тяжёлое психоэмоциональное состояние у пациенток, страдающих привычным невынашиванием беременности.
Если произошёл внебольничный самопроизвольный выкидыш, а последующее наблюдение и лечение не осуществлялось, у женщины могут начаться воспалительные заболевания органов малого таза, так как остатки плодного яйца являются прекрасной питательной средой для микроорганизмов.
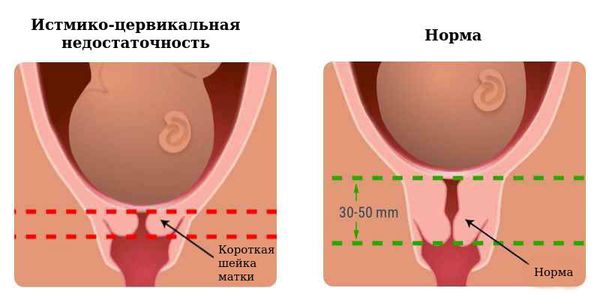
Осложнением прервавшейся беременности можно считать и формирование истмико-цервикальной недостаточности (ИЦН). Это анатомический или функциональный дефект циркулярной мускулатуры шейки матки, приводящий в дальнейшем к открытию шейки матки, пролабированию плодного яйца (выпячиванию в шейку матки) и привычной потере беременности.
В случае замершей беременности, когда плод погибает и находится внутри матки длительное время (свыше 4-6 недель), особенно во 2-м триместре — может возникнуть кровотечение, обусловленное развитием ДВС-синдрома (диссеминированного внутрисосудистого свёртывания) — это состояние, характеризующееся нарушениями в системе свёртывания крови. При этом в зависимости от стадии ДВС—синдрома происходит образование множественных тромбов в сосудах различных органов, либо возникает кровотечение.
Беременная, в анамнезе которой было невынашивание беременности, относится к группе высокого риска по преждевременным родам [10] .
Угроза для жизни женщины при невынашивании беременности существует только в случае массивного кровотечения и геморрагического шока (критического состояния, вызванного острой быстрой однократной потерей крови) либо в случае инфекционных осложнений. Когда происходит инфицирование остатков плодного яйца, возможно развитие воспалительных заболеваний органов малого таза, таких как эндометрит (воспаление матки), параметрит (воспаление околоматочной клетчатки), перитонит (воспаление брюшины), осложнившихся заражением крови (сепсисом) и инфекционно-токсическим шоком.
Диагностика невынашивание беременности
Этапы обследования
- Анамнез — сбор сведений. К группам риска по преждевременным родам относятся:
- женщины с преждевременными родами в анамнезе при отсутствии симптомов;
- женщины, имеющие укорочение шейки матки менее 25 мм, выявляется при трансвагинальном обследовании;
- женщины, имеющие преждевременные роды в анамнезе, потерявшие 2 и более беременности;
- беременные, у которых на ранних сроках была угроза прерывания беременности, кровянистые выделения и ретрохориальная гематома [13][14][15] .
- Объективное обследование — производится осмотр, измеряется вес, рост.
- Гинекологический осмотр, мазок на флору, мазок на цитологию, кольпоскопия.
- УЗИ органов малого таза. При беременности об угрозе потери свидетельствует: укорочение шейки матки до 25 мм и менее по данным трансвагинальной цервикометрии в сроке 17-24 недели. Длина шейки матки чётко взаимосвязана с риском преждевременных родов, это один из прогностических признаков преждевременных родов. Трансвагинальное ультразвуковое измерение длины шейки матки — необходимый стандарт в группах риска по невынашиванию.
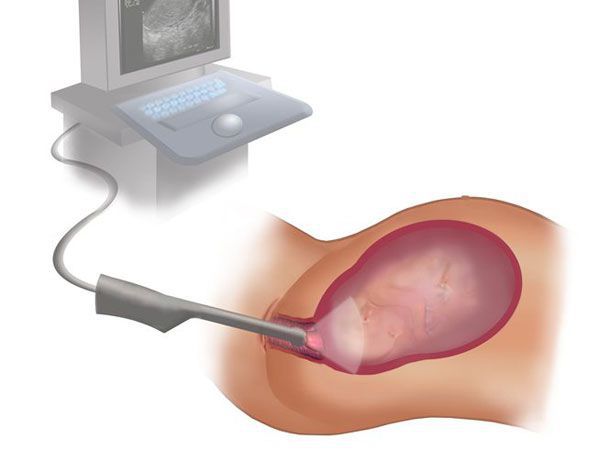
По показаниям: гистеросальпингография, гистероскопия, лапароскопия, КТ или МРТ черепа и турецкого седла, спиральная КТ малого таза / МРТ.
Обследование мужчины:
- Консультация андролога — мужского врача, который специализируется на заболеваниях мочеполовой системы мужчин. Зачастую невынашивание связано с мужским фактором в виде хронических воспалительных заболеваний мочеполовой системы мужчины, носительства ЗППП, отклонений в спермограмме.
- Спермограмма + MAR-тест. MAR-тест — исследование, направленное на выявление антиспермальных антител классов IgG и IgA для диагностики иммунологических причин бесплодия у мужчин. MAR-тест показывает отношение (процент) нормальных активно-подвижных сперматозоидов, покрытых антиспермальными антителами, к общему количеству сперматозоидов с теми же характеристиками. Также позволяет оценить процент выключенных из оплодотворения сперматозоидов. Положительный MAR-тест является условным критерием иммунологического бесплодия у мужчин (более 50 %). Важно помнить правила сдачи спермограммы: за 3-5 дней не пить алкогольные напитки, воздержаться от полового акта, не посещать сауны и бани [14] .
- Инфекционный скрининг.
Лечение невынашивание беременности
Терапия угрозы прерывания
Патогенетическая терапия при невынашивании беременности эндокринного генеза включает в себя приём препаратов прогестерона как минимум до 12 недель.
Если среди причин невынашивания был выявлен гипотиреоз (недостаточная работа щитовидной железы), то лечение осуществляется совместно с эндокринологом. В этом случае необходимо всю беременность принимать гормоны щитовидной железы, такие как Л-Тироксин, «Эутирокс».
Если причиной невынашивания послужила инфекция, то проводится антибактериальная терапия с учётом выделенной флоры.
При проблемах в системе гемостаза назначаются антикоагулянты, угнетающие активность свёртывающей системы крови («Фраксипарин», «Клексан») с момента зачатия и до родов. Антиагреганты, препятствующие тромбообразованию («Курантил»), витамины группы В, метафолин (активная форма фолиевой кислоты) [12] .
При иммунологическом факторе в некоторых медицинских учреждениях используется лимфоцитотерапия (ЛИТ) — введение женщине лимфоцитов партнёра [3] .
В условиях стационара для лечения угрозы прерывания беременности применяют спазмолитики («Но-шпа», дротаверин, папаверин), блокаторы кальциевых каналов, раствор магнезии внутривенно.
При ИЦН, когда происходит укорочение шейки матки меньше 25 мм и/или открытие цервикального канала 10 мм, до 23 недель накладывается шов на шейку матки, либо при сроке больше 23 недель используют акушерский пессарий [14] . Параллельно производится контроль бактериологического отделяемого влагалища, обязательна прогестероновая поддержка.
Если сохранить беременность в медицинском учреждении уже не представляется возможным, производят лечебно-диагностическое выскабливание полости матки и удаление остатков плодного яйца либо плаценты [13] .
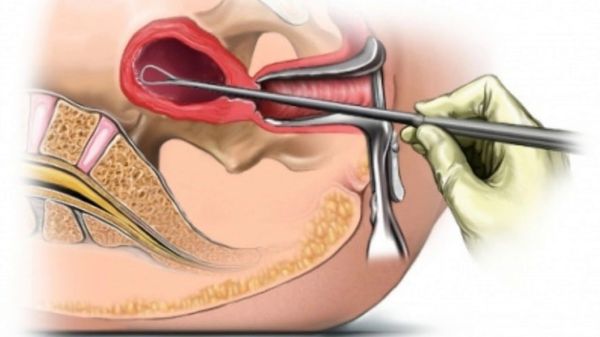
В дальнейшем обязательным является профилактическое применение антибиотиков. Всем резус-отрицательным женщинам, у которых нет антирезус антител, вводят анти-D иммуноглобулин [16] .
Для профилактики невынашивания при угрозе обязательно нужно принимать витамины и микроэлементы. Они улучшают качество ооцитов (половых клеток), участвующих в оплодотворении, способствуют правильной закладке органов у эмбриона, в частности формированию нервной трубки, способствуют гармоничному развитию плода и плаценты, являются компонентами для синтеза гормонов, сохраняющих беременность.
- Фолаты за 3 месяца до беременности + первые 12 недель — 400-800 мкг/сут.
- Препараты йода — 250 мкг/сут за 3 месяца до беременности + в течение всего периода гестации.
- Витамин Д: за 3 месяца до беременности 600-800 МЕ/сут и 800-1200 МЕ/сут во время беременности.
- ПНЖК — 200-300 мг/сут (препараты Омега3).
Очень важен комплексный подход в ведении тяжёлых пациенток, поскольку большинство их них требуют участия смежных специалистов [13] .
Прогноз. Профилактика
Женщин с преждевременными родами, самопроизвольными выкидышами, замершими беременностями, а также с угрозой прерывания и кровянистыми выделениями при данной беременности следует выделять в группу высокого риска по невынашиванию для своевременного назначения вагинального прогестерона. Прогестерон назначается с ранних сроков беременности либо с момента угрозы прерывания беременности [9] . Применение прогестерона показано и для поддержки лютеиновой фазы после ЭКО. Способ введения прогестерона не имеет значения.
Судить о благоприятном развитии беременности можно по показателям ХГЧ и прогестерона. До 6-7 недель беременности уровень ХГЧ должен увеличиваться в 2 раза каждые 1,5-2 дня. Если уровень ХГЧ маленький или он понижается, значит беременность не прогрессирует.
При ультразвуковом исследовании вагинальным датчиком плодное яйцо в норме должно визуализироваться при сроке 4 недели. Диаметр плодного яйца при этом составляет 3-5 мм, что соответствует показателям ХГЧ 1500-2000 ЕД/л. При расхождении с данными критериями прогноз по развитию беременности сомнительный.
Уровень прогестерона косвенным образом также может быть предиктором исхода беременности:
Профилактика невынашивания беременности включает в себя:
- профилактику воспалительных заболеваний малого таза, санацию очагов хронического воспаления;
- нормализацию биоценоза влагалища;
- отказ от вредных привычек;
- ЗОЖ;
- контроль массы тела;
- обследование и лечение общесоматической патологии, коррекцию гормональных нарушений;
- предотвращение абортов;
- планирование беременности;
- обследование на заболевания, передающиеся половым путём, и своевременное их лечение;
- диагностику и лечение TORCH-инфекций при их наличии;
- предотвращение большого количества половых партнёров.
Неспецифическая прегравидарная подготовка пациента (подготовка перед беременностью):
- психологическая помощь пациентке, которая перенесла аборт;
- антистрессовая терапия;
- нормализация режима труда и отдыха, рациона питания (рекомендуется за 3 месяца до предполагаемого зачатия назначить женщине приём фолиевой кислоты 400 мкг в день);
- отказ от вредных привычек;
- медико-генетическое консультирование женщин с привычным невынашиванием.
Если причина привычного невынашивания анатомическая, показано хирургическое лечение: устранение внутриматочной перегородки, синехий, миоматозных узлов, полипов эндометрия. После устранения анатомических причин невынашивания пациентке назначается комбинированный эстрогенно-гестагенный препарат на срок не менее трёх месяцев.
После третьего самопроизвольного прерывания беременности (привычный выкидыш) при исключении генетических и анатомических причин невынашивания женщину необходимо обследовать на возможную коагулопатию (изучение семейного анамнеза, определение волчаночного антикоагулянта и антикардиолипиновых антител, Д-димер, антитромбин 3, гомоцистеин, фолиевая кислота, антиспермальные антитела) [7] .
Проведение патогенетически обоснованной предгравидарной подготовки способствует существенному снижению гестационных осложнений в 6-8 раз, общей частоты неблагоприятных исходов беременности в 4 раза, самопроизвольных выкидышей в 4,5 раза [8] .
Источник https://www.art-med.ru/articles/list/art13
Источник https://plan-baby.ru/statyi/beremennost-posle-40-let
Источник https://probolezny.ru/nevynashivanie-beremennosti/